Причины воспаления легких у детей

Этиология воспаления легочной ткани зависит от условий инфицирования, возраста ребенка. Врожденные пневмонии связаны с наличием в организме вируса простого герпеса 1 и 2 типа, цитомегаловирусной инфекции, возбудителей ветряной оспы, хламидий. При внутриутробном и внутрибольничном заражении значимость вирусов изменяется: доминирует стрептококк группы В, золотистый стафилококк, клебсиелла, кишечная палочка.
У недоношенных детей воспаление легочной ткани вызывает вирус гриппа, парагриппа, кори. Основной возбудитель пневмонии у детей до года — пневмококковая инфекция. Реже воспаление провоцирует гемофильная и синегнойная палочка, энтеробактерия, протея, клебсиелла, легионелла, микоплазмы.
Инфекция передается воздушно-капельным путем: при дыхании, кашле, чихании. Возможен контактно-бытовой путь заражения, гемоконтактный через кровь, трансплацентарный. Изначально патогенные микроорганизмы поражают слизистую оболочку респираторного тракта, нарушают барьерную функцию эпителия, увеличивают продукцию слизи и снижают иммунологическую защиту. Все эти условия облегчают проникновение инфекции в альвеолах и бронхиолах. Там микроорганизмы начинают активно размножаться, отравляют организм продуктами своей жизнедеятельности, запускают воспалительный процесс, в который постепенно вовлекается легочная ткань. При кашле инфицированная слизь попадает в другие отделы дыхательных путей, что приводит к образованию новых очагов воспаления.
В группе риска находятся:
-
дети с врожденными и хроническими заболеваниями;
-
ВИЧ-инфицированные;
-
проживающие в неблагоприятных бытовых условиях;
-
недоношенные дети;
-
ослабленные и истощенные;
-
с недостаточным приростом массы тела;
-
получающие лучевую или химиотерапию;
-
после трансплантации органов;
-
длительно находящиеся на постельном режиме;
-
после местного и общего переохлаждения;
-
с психоэмоциональной нагрузкой.
Возможно распространение возбудителя пневмонии с током крови из очагов хронической инфекции при гайморите, кариозных зубах, тонзиллите. Заболеваемость растет в осенне-зимний период.
К возникновению внутриутробной пневмонии предрасполагает наличие бактериальной инфекции внутренних половых органов у матери или трансплацентарное инфицирование через пупочную вену в кровь плода. Возможно интранатальное заражение, когда во время родов ребенок проходит через несанированные материнские родовые пути.
Заражение госпитальной пневмонией происходит при диагностических и лечебных процедурах: бронхоскопии, катетеризации, искусственной вентиляции легких, ингаляции, санации бронхиального дерева.
Классификация
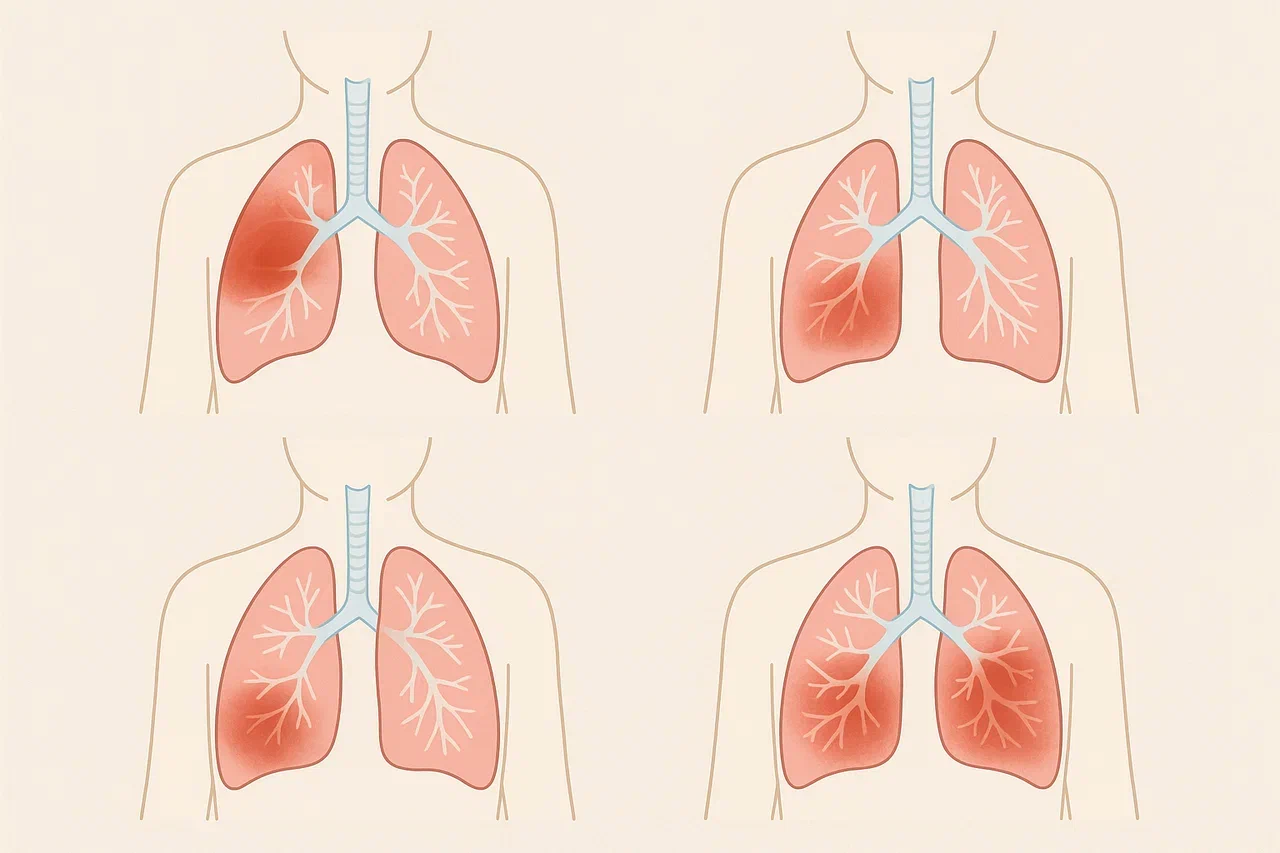
Пневмонию у детей различают по возбудителю, условиям инфицирования, этиологии заболевания, тяжести и длительности течения, рентгеноморфологическим признакам.
По этиологическому фактору с уточнением возбудителя выделяют вирусную, бактериальную, грибковую, хламидийную, протозойную и смешанную форму.
По условиям, в которых произошло заражение, определяют три формы:
-
Внебольничную — развивается в домашних условиях, чаще как осложнение ОРВИ.
-
Госпитальную — возникает спустя 72 часа после госпитализации ребенка или спустя три дня после выписки.
-
Врожденную — определяют в первые 72 часа после рождения. Инфицирование происходит через плаценту, от матери к плоду, во время прохождения через родовые пути.
По продолжительности течения бывают острые и затяжные пневмонии. В первом случае выздоровление происходит спустя 7–12 дней. При затяжном течение признаки воспаления сохраняются на протяжении 4–8 недель.
По степени вовлеченности легочной ткани и клинико-морфологическим признакам диагностируют пневмонии:
-
односторонние;
-
двусторонние;
-
очаговые — наличие одиночного или множественных очагов в пределах долек легкого;
-
сегментарные — с вовлечением целого сегмента легкого;
-
долевые — захватывает одну или несколько долей легкого;
-
интерстициальные — воспаление стенок альвеол и соединительной ткани паренхимы;
-
прикорневые — воспалительный процесс распространяется на все легкое и прилегающие ткани.
С учетом тяжести течения встречаются пневмонии:
-
Легкой степени. Отличаются слабо выраженной интоксикацией. Температура тела не поднимается выше 38°С, сердцебиение и артериальное давление в норме. На рентгенологических снимках определяют незначительный очаг воспаления.
-
Средней степени. Характеризуются выраженной интоксикацией, повышенным потоотделением, температурой тела 39°С, тахикардией до 100 ударов в минуту. Рентгенологически определяют инфильтрацию тканей.
-
Тяжелой степени. Протекают с тошнотой, рвотой, температурой тела 39–40°С, ознобом, лихорадкой, помутнением сознания. Беспокоит одышка в состоянии покоя, тахикардия свыше 100 ударов в минуту. По рентгенографии легких обнаруживают выраженные очаговые затемнения разной локализации, развитие осложнений.
По тяжести течения бывает осложненная и неосложненная пневмония. При осложненной форме поражаются органы дыхания, сердечно-сосудистая, нервная, пищеварительная система.
Симптомы пневмонии у детей
Получите консультацию у специалистов:
Клиника пневмонии у детей разнообразна, и зависит от возбудителя, вовлеченности легочной ткани, наличия сопутствующих заболеваний. Обычно первые симптомы появляются на 5–7 дней с момента заражения.
Общеинфекционные признаки:
-
фебрильная температура тела до 38С;
-
вялость,
-
слабость и недомогание,
-
тошнота, у новорожденных — рвота и срыгивание,
-
отсутствие аппетита,
-
нарушение сна,
-
метеоризм.
Респираторные симптомы — влажный или сухой кашель с отделением слизистой или слизисто-гнойной мокроты, одышка, синюшность слизистой оболочки рта. Дети жалуются на боль в груди при кашле и дыхании, боль в животе.
При воспалении легочной ткани средней и тяжелой степени дыхание учащенное, сердечные тона глухие, артериальное давление снижено. Нередко развиваются признаки сердечной недостаточности.
Пневмония с крупными очагами поражения легких осложняется носовым кровотечением, кровохарканьем, дыхательной недостаточностью.
Осложнения
От своевременного распознавания заболевания, корректного лечения, степени воспаления и возбудителя зависит исход и прогноз заболевания. Осложнения пневмонии бывают легочные и внелегочные — вызванные распространением инфекции по организму с током лимфы или крови.
Основные легочные осложнения:
-
острая дыхательная недостаточность;
-
абсцесс легкого — образование гнойно-некротической полости в легочной ткани;
-
плеврит — поражение серозной оболочки, окружающей легкие;
-
гангрена легкого;
-
хроническая обструктивная болезнь легких — нарушение бронхиальной проходимости;
-
легочное кровотечение;
-
респираторный дистресс-синдром — некардиогенный отек легких.
Среди внелегочных осложнений наиболее часто встречается:
-
миокардит, эндокардит и перикардит — воспаление оболочек сердца;
-
легочно-сердечная недостаточность;
-
гломерулонефрит — иммуновоспалительное поражение почек;
-
инфекционно-токсический шок;
-
менингит — воспаление оболочек спинного и головного мозга;
-
анемия — дефицит железа;
-
гепатит — вирусное инфекционное заболевание печени.
В ряде случаев воспаление легочной ткани приводит к сепсису — заражению крови, психическим расстройствам. Затяжное течение пневмонии у детей чревато хронизацией заболеваний бронхолегочной системы.
Диагностика

Дети с респираторными симптомами нуждаются в консультации педиатра, детского пульмонолога. При физикальном обследовании специалист оценивает аускультативные изменения в легких, хрипы, дыхательные шумы, измеряет давление и пульс, насыщение крови кислородом.
Справка! Показатель сатурации у здоровых детей 95–98%.
Особое значение для подтверждения диагноза имеет рентгенография легких. При любых видах пневмонии на рентгенограмме появляются очаговые или диффузные затемнения разной протяженности, формы, локализации. При интерстициальной форме усиливается легочный рисунок. Рентгенографию делают в начале заболевания и спустя 3–4 недели для оценки динамики лечения, исключения осложнений. В сомнительных случаях назначают КТ и МРТ легких, бронхоскопию.
Для выяснения этиологии пневмонии, определения возбудителя проводят лабораторные исследования:
-
общий клинический анализ крови;
-
бактериологическое исследование слизи из зева и носа;
-
посев мокроты на флору;
-
общий анализ мочи.
Необходимо исключить другие заболевания со схожей симптоматикой: острый бронхит, ОРВИ, туберкулез, муковисцидоз (нарушение секреции экзокринных желез, функций дыхательной и пищеварительной систем), инфаркт легкого, абсцесс, альвеолярный рак легкого.
Лечение
Основной метод лечения пневмонии — антибактериальные препараты с учетом выделенного возбудителя. Традиционно назначают фторхинолоны, пенициллины, макролиды, цефалоспорины курсом 10–14 дней. При неэффективности терапии в течение 72 часов антибиотик заменяют препаратом из другой группы. Для благоприятного исхода, минимизации риска осложнений важно, как можно раньше назначить антибактериальный препарат.
Детям важно обеспечить обильное питье, постельный режим, сбалансированное питание. Активно предлагать витамины, иммуностимулирующие средства.
Важно! В комнате, где находится ребенок, должно быть чисто и свежо. Оптимальная влажность в помещение 48–60% в зависимости от времени года.
Симптоматическая терапия включает:
-
бронхолитические препараты,
-
отхаркивающие,
-
жаропонижающие,
-
муколитики,
-
антигистаминные,
-
нестероидные противовоспалительные препараты.
В тяжелых случаях в схему лечения включают стероидные гормоны. При наличии осложнений или сопутствующих заболеваний одновременно проводят их лечение.
После прекращения лихорадки и признаков интоксикации показана физиотерапия:
-
ЛФК,
-
электрофорез,
-
микроволновая терапия;
-
массаж грудной клетки,
-
аэрозольные ингаляции.
Лечение пневмонии у детей проводят до полного выздоровления, которое определяют по общему состоянию и самочувствию ребенка, данным рентгенографии легких, лабораторных исследований.
Прогноз и профилактика
При своевременном распознавании заболевания и антибактериальной терапии исход пневмонии у детей благоприятный. Течение осложняется при воспалении двух и более долей легких, присоединении дыхательной и сердечной недостаточности, обострении хронических заболеваний, иммунодефицитных состояниях.
Первичные меры предупреждения пневмонии:
-
закаливание организма,
-
сбалансированное витаминизированное питание,
-
поддержание иммунитета,
-
ограничение стресса,
-
вакцинация против гриппа,
-
своевременное лечение заболеваний,
-
санация очагов инфекции.
Чтобы минимизировать риск развития внутриутробной пневмонии у детей важно качественное наблюдение беременности, определение возможных факторов риска.


 (1).jpg)








_00001 (вариант 2) (1).webp)
_00002 (вариант 2) (1).webp)






