Общие сведения
ПМР можно встретить примерно у каждого сотого урологического пациента. Согласно статистике, заболевание чаще проявляется в детском возрасте:
- 60% – дети 0–12 месяцев;
- 25% – 1–3 лет;
- 10-15% – 4–12 лет.
Для более старшего возраста (в том числе для взрослых) показатель составляет не более 4-5 %. В 35-60% случаев ПМР является сопутствующим заболеванием при острых и хронических инфекциях мочевых путей.
Патогенез
В норме анатомия пузырно-мочеточникового соединения исключает возможность обратного тока мочи. Острый угол впадения мочеточников и наличие гладких циркуляторных мышц, выполняющих роль сфинктера, создают надежную антирефлюксную защиту. При нарушении структуры или снижении функциональности гладкомышечного аппарата защита падает, и внутрипузырное давление легко преодолевает барьер уретро-везикулярного соустья, выбрасывая мочу в верхние мочевые пути.
Причины
Получите консультацию у специалистов:
Основные причины аномальной уродинамики:
- генетические синдромы (Элерса-Данлоса, Гиршпрунга);
- врожденные аномалии структуры мочевыводящих органов – увеличение диаметра отверстий мочеточников, неправильное их положение, укорочение интрамурального отдела, нарушения работы клапанного механизма в верхней части уретры, а также в устьях мочеточников;
- затяжные воспалительные процессы в области треугольника Льето (хронический цистит);
- нейрогенная дисфункция мочевого пузыря – при аномалиях развития ЦНС (спина бифида, липомы спинного мозга и т.п.);
- нарушение режима опорожнения мочевого пузыря – привычка «терпеть до последнего» постепенно приводит к ослаблению гладкой мускулатуры, инфицированию тканей и различным связанным с этим патологиям (рефлюкс, недержание мочи, хронический цистит).
Справка! Формирование мышечной ткани мочевыводящих путей происходит в период с 15 по 20 неделю внутриутробного развития. Если в этот процесс вмешиваются неблагоприятные факторы в виде генетических программ, внешних или внутренних физико-химических факторов, уже на 21—24 неделе у плода могут проявиться различные аномалии. Все они выявляются в первые годы после рождения ребенка. У взрослых людей ПМР встречается крайне редко и является следствием травм, хронических воспалений и неблагоприятных условий жизни
Классификация
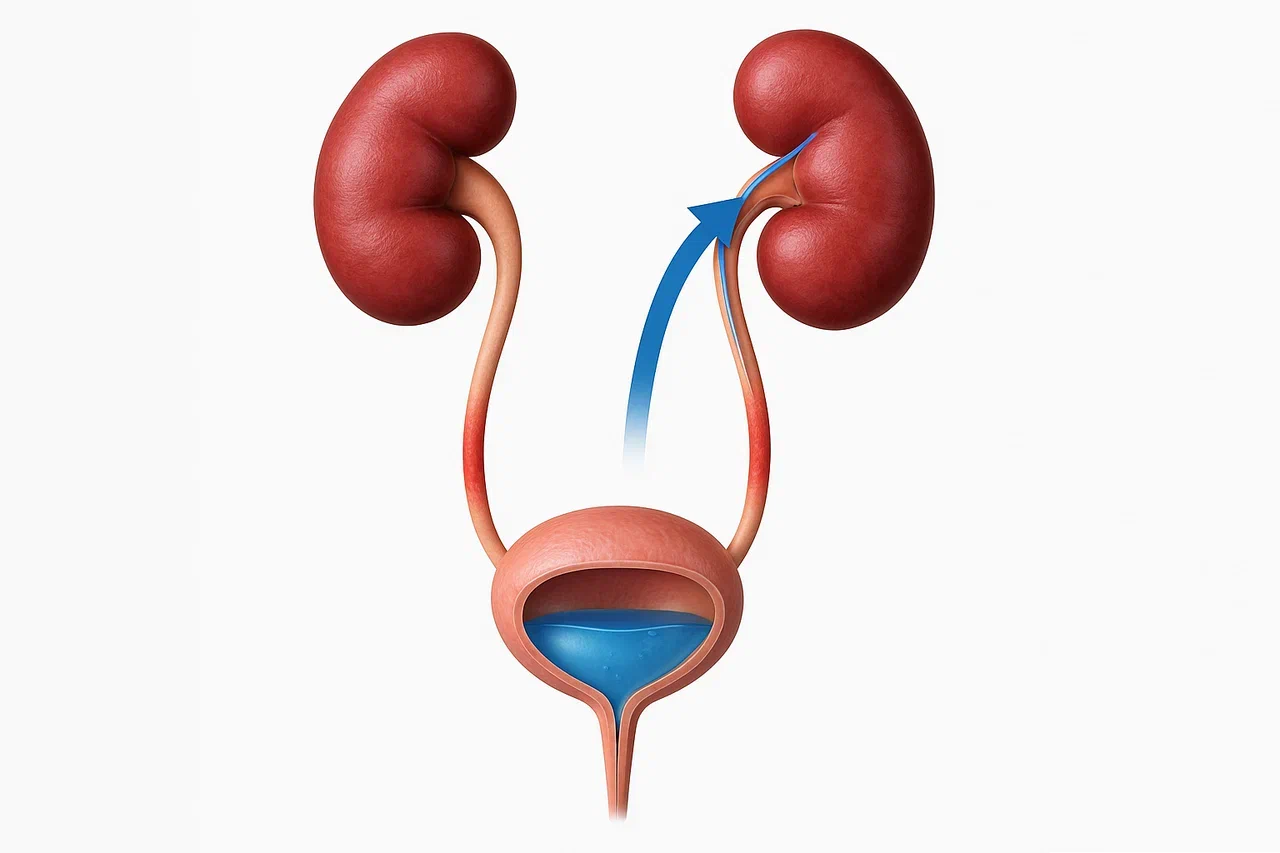
По механизму действия ПМР может быть:
- пассивным – заброс мочи происходит при наполнении мочевого пузыря;
- активным – наблюдается при мочеиспускании;
- смешанным, или пассивно-активным.
Вне зависимости от причины развития патологии, у ПМР выделяют 5 стадий заболевания:
- 1 стадия: рефлюкс мочи не далее мочеточников, деформация структур не наблюдается;
- 2 стадия: рефлюкс доходит до почек, деформация структур не наблюдается;
- 3 стадия: ПМР с признаками расширения лоханок и чашечек;
- 4 стадия: наличие умеренных признаков расширения в структуре мочеточников, лоханок и чашечек;
- 5 стадия: выраженное расширение всех структур с деформацией канала мочеточника и признаками дисфункции нефронов.
Симптомы ПМР
ПМР лишен характерной клинической картины. Особенно сложно диагностировать заболевание на ранних стадиях, когда симптомы полностью отсутствуют. Основные признаки формируются на 3-й стадии болезни и во многом схожи с симптомами воспалительных патологий. У маленьких детей проявляется по типу пиелонефрита. У детей старшего возраста и взрослых общий симптомокомплекс выглядит следующим образом:
- дискомфорт и боль в области почек при мочеиспускании;
- постоянное ощущение расширения в мочевом пузыре;
- проблемы с мочеиспусканием – частые позывы, прерывистая струя, застой мочи;
- отеки тканей;
- повышенное артериальное давление;
- головная боль, общее ухудшение самочувствия.
Методы диагностики
Основной метод диагностики ПМР – микционная цистография. Она подтверждает факт деформации коллекторной системы почек и мочеточников, определяет форму рефлюкса и степень развития патологии. Дополнительные методы:
- экскреторная урография – определяет тонус верхних мочевых путей;
- УЗИ – выявляет наличие склеротических изменений в тканях;
- цистоскопия – проводится при дифференциальной диагностике для исключения цистита;
- урофлоуметрия и цистометрия – необходима для исследования уродинамики в нижних мочевых путях;
- радиоизотопное обследование – для оценки функциональной активности почек.
Дополнительно врач назначает ряд лабораторных тестов для выявления причины заболевания: общий и биохимический анализ мочи, общий анализ крови, бакпосев, тест на ферменты, иммунограмму и др.
Как проходит лечение
В зависимости от причины и стадии заболевания, задействуют консервативные или хирургические методы. Безоперационное воздействие медикаментами и физиотерапией успешно восстанавливает уродинамику в 60—70% случаев ПМР на 1–3 стадии заболевания. К хирургии в обязательном порядке прибегают при лечении 4–5 стадии патологии, при врожденных аномалиях мочевыводящих путей, а также при отсутствии положительной динамики от консервативной терапии.
Консервативное лечение
Длительность медикаментозно-физиотерапевтического лечения составляет в среднем 6–12 месяцев. Для профилактики рецидивов назначаются курсы фитотерапии. Медикаментозная терапия:
- антибиотики (с учетом чувствительности возбудителя);
- уросептики (нитрофураны, хинолоны, сульфаниламиды), в том числе для внутрипузырных инсталляций;
- противовоспалительные средства, в том числе мембраностабилизирующие препараты;
- иммуностимуляторы;
- витамины и минеральные комплексы;
- средства для профилактики рубцевания почечной ткани.
Наибольшую сложность представляет лечение функциональных расстройств нейрогенной природы. В этом случае большое внимание уделяют методам физиотерапии. Среди них:
- электрофорез;
- ультразвуковое воздействие на область мочевого пузыря;
- электростимуляция;
- рефлексотерапия.
Хирургическое лечение
Главный смысл любых антирефлюксных операций заключается в удлинении внутрипузырного участка мочеточника путем создания искусственного подслизистого тоннеля или смещении положения их отверстий. Хирургическое устранение причин ПМР проводят двумя путями:
- Метод эндоскопии актуален на ранних стадиях ПМР (1–3) при условии сохранения тонуса и сократительной функции сфинктеров мочеточников. В таком случае подслизистую имплантацию гелями выполняют трансуретрально – с помощью цистоскопа. Операция неэффективна при патологическом положении устьев мочеточников за пределами треугольника Льето, при выраженном их расширении. При наличии острого воспалительного процесса операцию не проводят.
- Традиционная пересадка мочеточника методом открытой хирургии или лапароскопии актуальна при диагностировании 4–5 стадии заболевания, а также при рецидивах ПМР после проведения эндоскопии. Во время операции делают резекцию поврежденного отдела мочеточника с последующей имплантацией в новом месте и наращиванием антирефлюксной защиты.


 (1).jpg)








_00001 (вариант 2) (1).webp)
_00002 (вариант 2) (1).webp)






