Виды гломерулонефрита
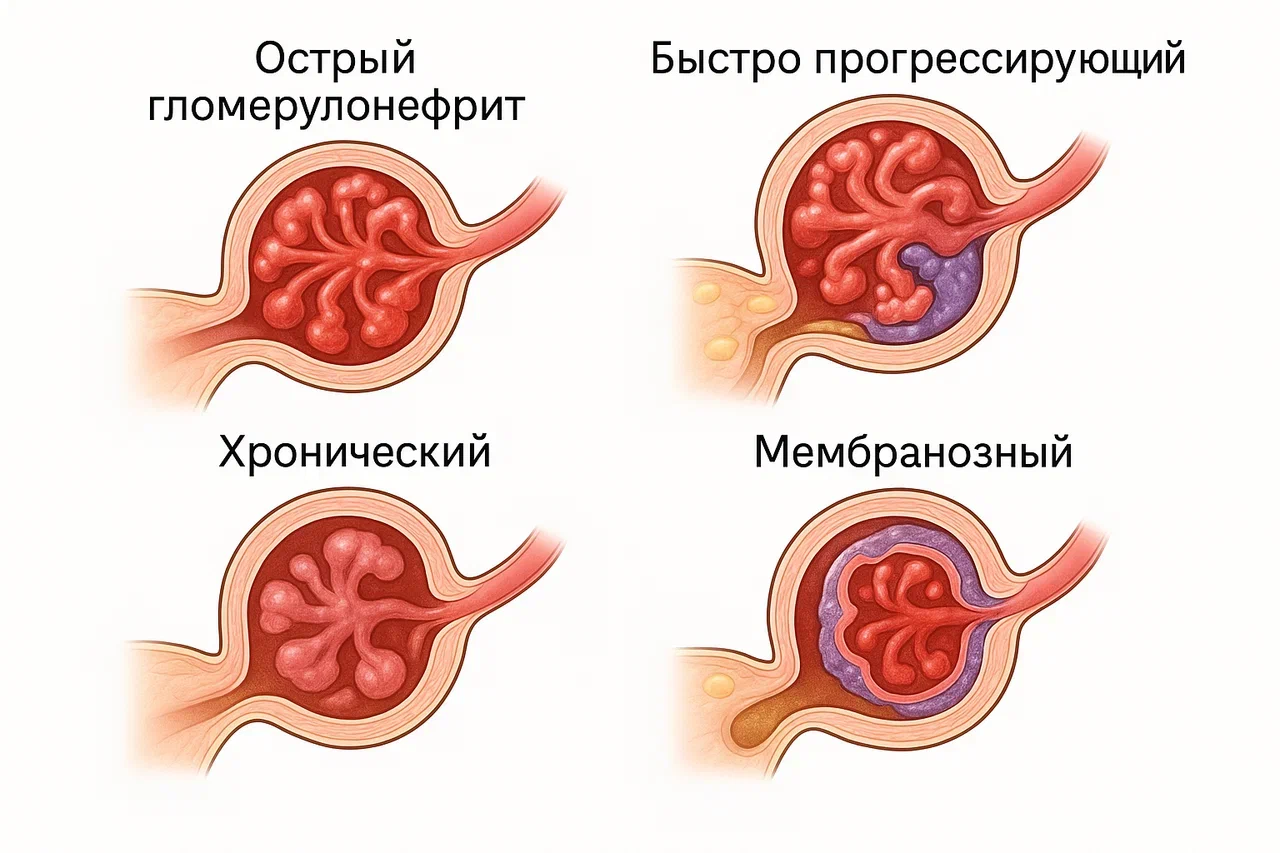
По характеру течения различают острый, подострый и хронический гломерулонефрит, по происхождению — инфекционный и неинфекционный. В течении хронической формы выделяют стадию ремиссии и обострения.
В зависимости от преобладающего клинического синдрома острый гломерулонефрит протекает в одной из трех форм:
- развернутой — имеет триаду синдромов: почечный, гипертензивный и отечный;
- бисиндромной — мочевой синдром сочетается с артериальной гипертензией и отеками;
- моносиндромной — сопровождается исключительно мочевым синдромом.
Хронический гломерулонефрит имеет разные варианты течения:
- латентный — доминирует мочевой синдром;
- гематурический — определяют по красной или бурой моче за счет наличия в ней эритроцитов;
- нефротический — на первый план выходят признаки поражения почек;
- гипертензивный — преобладает симптоматика гипертонического синдрома;
- смешанный.
По причине возникновения гломерулонефрит делится на первичный — ведущее значение имеет аллергия, инфекция или другой раздражитель, и вторичный — развивается как осложнение системных патологий. Не всегда удается выяснить какую-либо причину заболевания. В таком случае определяют идиопатический гломерулонефрит.
Учитывая объем поражения клубочков, различают очаговую (поражено менее 50% клубочков) и диффузную (в воспалительный процесс вовлечено более 50% клубочков) формы.
Классификацию гломерулонефрита проводят по морфологическим признакам:
- по локализации воспалительного процесса: интракапиллярный (поражены сосуды клубочков) и экстракапиллярный (полость капсулы);
- по характеру воспаления: пролиферативный (формируются клеточные инфильтраты), экссудативный (преобладает выпот плазмы крови) и смешанный.
Такое деление актуально для врача при выборе схемы лечения и прогнозировании болезни.
Причины гломерулонефрита
В основе развития заболевания лежат иммунные нарушения. Под действием провоцирующего фактора иммунная система активирует выработку циркулирующих иммунных комплексов (ЦИК). В здоровом организме часть таких комплексов выводится через печень, часть — уничтожается клетками иммунной системы. Если в организм поступает большое количество чужеродного агента, уровень ЦИК тоже растет, иммунные клетки не справляются со своими функциями, ЦИК повреждают нефроны и клубочки почек, провоцируя воспаление.
Нарушаются метаболизм и кровоснабжение почки, замедляются процессы фильтрации, в тканях задерживается натрий и вода, как результат — повышается артериальное давление (АД) и нарастают отеки.
Появлению инфекционно-иммунного гломерулонефрита предшествует стрептококковая инфекция (тонзиллит, фарингит, скарлатина, стрептодермия), где возбудителем выступает b-гемолитический стрептококк. Реже воспалительный процесс инициирует вирусная инфекция — герпес, вирус гриппа и парагриппа, ветряная оспа, гепатит.
Неинфекционно-иммунные формы провоцируют неинфекционные факторы:
- переохлаждение,
- аллергия,
- укус насекомых,
- бесконтрольный прием нефротоксичных лекарств;
- алкогольная интоксикация;
- вакцинация;
- влажная среда.
У детей в качестве предрасполагающих факторов рассматривают физиологическую незрелость почек.
Хронический гломерулонефрит является исходом запущенного, вялотекущего воспаления в почках. Однако, часто может возникать, как первично-хронический процесс при наличии очагов хронической инфекции (кариес, тонзиллит, гайморит) или постоянно пребывающей инфекции в организме (герпесвирус, цитомегаловирус, вирус ветряной оспы).
Определенное значение в развитии хронической формы имеет наследственная предрасположенность, аномалии почек, некоторые аутоиммунные патологии (ревматизм, васкулиты, системная красная волчанка).
Симптомы гломерулонефрита
Клиника острого гломерулонефрита состоит из почечных и внепочечных проявлений (гипертензивного и отечного синдрома). Обычно заболевание манифестирует спустя 1–3 недели после заражения инфекцией, аллергии, интоксикации. У детей болезнь начинается бурно и заканчивается выздоровлением. У взрослых протекает с маловыраженной симптоматикой и тенденцией к хронизации процесса.
У 70–90% пациентов в раннем периоде появляется отек. Утром после сна отеки более значительны в области лица, ближе к вечеру — в зоне голеностопного сустава и лодыжек. Отечность может быть минимальной, при этом неуклонно растет вес, что указывает на задержку жидкости в тканях. Без лечения отечный синдром прогрессирует с развитием генерализованного отека кожи (анасарки), накопления жидкости в брюшной полости (асцита) и плевральной полости (выпотного плеврита).
Гипертонический синдром сопровождается нестойким повышением АД в пределах 160/100 мм.рт.ст. Возможны неврологические нарушения, вызванные скоплением жидкости в мозговых тканях:
- тошнота, позывы на рвоту,
- головная боль,
- зрительные расстройства,
- психомоторное возбуждение,
- быстрая утомляемость,
- снижение внимательности,
- ухудшение зрения,
- тугоухость.
При крайне тяжелом течении гипертонической формы возможны эпизоды потери сознания, расстройства координации движений, клонические судороги.
Растяжение капсулы почки и нарушения уродинамики сопровождаются болезненными ощущениями в поясничной области. При мочевом синдроме в первые дни уменьшается суточный объем мочи, при том, что беспокоит постоянная жажда. Сама моча становится более плотная, мутная, пенистая, с прожилками крови.
Хронический гломерулонефрит
Для хронической формы свойственно эпизодическое течение. Обострения возникают через 1–2 дня после воздействия раздражителя, и протекают по типу острого гломерулонефрита. Количество рецидивов возрастает в осенне-зимний период.
У 45% пациентов хронический гломерулонефрит имеет малозаметную симптоматику с изолированным мочевым синдромом. Общее состояние остается удовлетворительным. В моче обнаруживают умеренное содержание эритроцитов, лейкоцитов и белка. Прогноз благоприятный, почечная функция практически никогда не нарушается.
Гипертензивный синдром преобладает у 20–25% пациентов, и сопровождается артериальной гипертензией. АД часто подвергается суточным колебаниям, и может повышаться до показателей 200/120 мм.рт.ст. Общее состояние утяжеляет сердечная астма, нейроретинит (воспаление зрительного нерва), сердечная недостаточность, возникшие в связи с ослаблением работы миокарда и расстройством кровообращения. Данная форма неуклонно прогрессирует и ведет к почечной недостаточности.
Нефротический синдром возникает примерно в 25% случаев. Определяют по высокому уровню белка в моче, отекам и одышки, нарушению сердечного ритма. Данный вариант имеет неблагоприятный исход из-за быстрого развития печеночной дисфункции.
Справка! Клубочковый нефрит диагностируют у людей всех возрастов. Однако чаще он дебютирует у детей до 12 лет и взрослых в период от 20 до 40 лет. Мужчины заболевают чаще, чем женщины.
Диагностика гломерулонефрита
Диагностика базируется на клинико-лабораторных данных, анамнезе и физикальном осмотре. Врач выясняет анамнез по перенесенным системным, аутоиммунным, инфекционным и другим заболеваниям, которые могли послужить причиной гломерулонефрита. Важны такие данные, как прием нефротоксичных препаратов, алкоголя, условия труда и жизни. При физикальном обследовании осматривает кожные покровы на наличие отеков, измеряет АД.
Основные методы диагностики гломерулонефрита — это лабораторно-инструментальные исследования:
- биохимический анализ крови;
- возможные анализы мочи: общий, по Нечипоренко, проба Зимницкого, проба Реберга, посев на микрофлору;
- УЗИ почек;
- внутривенная урография (рентгенографическое обследование органов мочевыделительной системы);
- антеградная пиелография (контрастная рентгенография верхних мочевых путей).
В качестве дополнительных диагностических методов назначают эхокардиографию, офтальмоскопию (осмотр глазного дна), УЗИ плевральной полости, иммунологические анализы. В сомнительных случаях решающее значение в постановке диагноза отводится биопсии почки с гистологическим заключением.
Справка! Дифференциальную диагностику гломерулонефрита проводят с гипертонией, пиелонефритом, почечной недостаточностью, туберкулезом и поликистозной болезнью почек.
Методы лечения гломерулонефрита
Схема лечения определяется клинической формой и причинами возникновения болезни, скоростью прогрессирования осложнений. Всем пациентам с острой формой и в период обострения рекомендован постельный режим, лечебное питание. Диета подразумевает сбалансированный рацион, ограничение соли и специй, отказ от алкоголя. Необходимо контролировать суточный объем потребления жидкости.
При инфекционно-иммунной форме назначают антибактериальные или вирусные препараты, подобранные с учетом типа возбудителя. При стойком гипертензивном синдроме принимают гипотензивные средства для снижения показателей и стабилизации АД. Для удаления лишней воды при отечном синдроме используют диуретики. Коррекцию иммунной функции проводят с помощью гормональных и иммуномодулирующих препаратов. При нарушении функций почек подключают антикоагулянты (препятствуют тромбообразованию) и гемодиализ (внепочечное очищение крови).
В подостром и межприступном периоде благоприятно санаторно-курортное лечение, электромагнитное излучение, ультразвуковая терапия.
Важно! Взрослые пациенты после эпизода острого гломерулонефрита нуждаются в диспансерном наблюдении уролога на протяжении двух лет, дети — пяти лет. Пациенты с хронической формой — пожизненно.
Лечение гломерулонефрита в домашних условиях
Вылечить клубочковый нефрит без медикаментозных препаратов невозможно. В качестве сопроводительного курса для облегчения тяжести симптомов используют фитотерапию. Для удаления из организма лишней воды готовят настойку на основе листьев березы, льняного семени и корня полевого стальника.
Для снижения высокого АД принимают свекольный сок, отвар из семян подсолнечника. С помощью отваров на основе плодов шиповника, череды или хвоща полевого укрепляют иммунитет и повышают сопротивляемость организма к инфекции.
В любом случае, для благоприятного исхода заболевания важна адекватная консервативная терапия, подобранная врачом. Только эффективное лечение на ранней стадии приводит к выздоровлению.
К какому врачу обратиться при гломерулонефрите
Обследование пациента с подозрением на гломерулонефрит проводит уролог или нефролог. Дети младше 18 лет нуждаются в консультации педиатра или детского уролога (детского нефролога).
Лечение гломерулонефрита в Москве
В Поликлинике Отрадное в Москве прием по поводу гломерулонефрита и его осложнений ведут квалифицированные урологи с многолетним практическим опытом. Дети до 18 лет находятся под наблюдением детского уролога или педиатра, который выстраивает тактику лечения в соответствии с анатомическими и возрастными особенностями детей. Современное диагностическое оборудования, собственная лаборатория на территории клиники позволяет проводить весь спектр лабораторно-инструментальных исследований, необходимых для точной диагностики и контроля лечения клубочкового нефрита.
Врачи оказывают медицинскую помощь в клинике или на дому. Для наших пациентов доступна услуга вызова доктора на дом по Москве и за пределами МКАД. Время консультации не ограничено. Запись на прием ведется по телефону или через онлайн форму на сайте.
Профилактика гломерулонефрита
В профилактике первостепенное значение приобретает лечение острых инфекций и санация хронических очагов, так как большинство эпизодов острого гломерулонефрита связано с воздействием патогенной микрофлоры. Важно укреплять общий иммунитет. Повышает иммунную защиту умеренная физическая активность, витаминизированное питание, закаливание, здоровый сон.
Для своевременной диагностики возможных сопутствующих патологий необходимо ежегодно проходить плановое диспансерное обследование, а при наличии каких-либо отклонений незамедлительно обращаться к врачу.
Список источников:
- Шишкин А. Н. Гломерулонефрит и инфекция //Нефрология. – 2000. – Т. 4. – №. 2. – С. 7-13.
- Мухин Н. А. и др. Острый гломерулонефрит в XXI веке //Терапевтический архив. – 2015. – Т. 87. – №. 6. – С. 4-9.
- Исмаилов И. Я., Скворцов В. В. Хронический гломерулонефрит //Медицинская сестра. – 2018. – Т. 20. – №. 6. – С. 17-20.
- Петров В. Н. Гломерулонефрит: принципы диагностики, лечения, сестринского ухода //Медицинская сестра. – 2009. – №. 1. – С. 3-6.
- Рахманова Л. К., Даминов Б. Т., Каримова У. Н. Хронический гломерулонефрит у детей. – 2017.
- Мембранопролиферативный гломерулонефрит - Патология мочеполовой системы - Справочник MSD Профессиональная версия (msdmanuals.com)
- Постинфекционный гломерулонефрит (ПИГН) - Патология мочеполовой системы - Справочник MSD Профессиональная версия (msdmanuals.com)
